2022年9月16日、リクシスは、第1回『全国ビジネスケアラー会議』を開催いたしました。本オンラインセミナーは、高齢化の流れが加速する日本社会において、現役世代として働きつつ、同時にご家族の介護にも携わっている「ビジネスケアラー」の方々、そして、その予備軍となる皆様に向けたセミナーです。
イベントの中では、在宅医療のトップランナーであられる専門医による最新の知見や、ビジネスケアラーとして親族の介護と仕事の両立を果たしてきたお二方の生のお声などをいただきました。
<当日のプログラムおよび登壇者>
第一部【基調講演】 「在宅医療の最前線 『老いのメカニズム』とご家族のリテラシー」 講演者:佐々木淳先生(医療法人社団悠翔会理事長・診療部長)
第二部【パネルディスカッション】 「ビジネスケアラーの『実践サバイバル術』とは」 登壇者:崎山文乃氏、大屋奈緒子氏、佐々木淳先生、弊社大隅聖子、木場猛
本記事では、第一部の基調講演の中盤部分をダイジェストにてご紹介します。 ⇒前編レポートはこちら

第一部では、実際に高齢者向けの在宅総合診療を行っている 佐々木淳先生にご登壇いただき、基調講演を開催いたしました。
講演の内容は、「緊急搬送」を始めとした高齢者の医療との関わり方から始まり、人間の老い方、そして、当事者・ケアラーともに「悔いのない最期を迎える」ために必要な考え方について、最新の知見を交えた解説まで広がりました。
講演者プロフィール
佐々木 淳(ささき・じゅん)医療法人社団悠翔会理事長・診療部長

社会福祉法人三井記念病院内科、消化器内科、東京大学医学部付属病院消化器内科等を経て、2006年に最初の在宅療養支援診療所を開設。2008年に医療法人社団悠翔会の理事長に就任。2021年より内閣府規制改革推進会議専門委員に任命される。現在は、日本全国に合計21のクリニックを展開して、約7000名の在宅患者へと24時間対応の在宅総合診療を行っている。
(プロフィール写真提供:幡野広志)
●定期的に「悔いのない最期」について語り合う 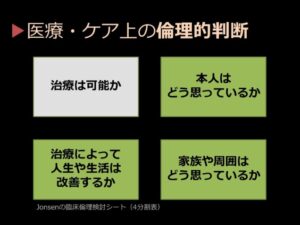
健やかな老後を過ごすための健康寿命の延ばし方、そして、それでも訪れる最期を悔いなく過ごすために、ケアラーである私たちにできること。佐々木先生の講演は、徐々に「当事者とのしっかりした対話」へと話題が移っていきました。
「後悔のない最期を迎えるためには、当事者とケアラーとの間で『どこまで治療をするか』ということを話しておくことが重要です。 『今は元気だけど、もし大病を患ったとしても、不自由な身体で生きていくのはイヤだ。苦痛のない範囲で治療してもらうだけでいい』という方もいれば、『治るんだったら、精一杯がんばりたい』という方もいます。また、ケアラー側なら、『食べられなくなっても、できる限り、長く生きてほしい』という場合もあるでしょう。差し迫ったその瞬間に、どんな治療を、どこまでするのか。こういった大きな問題は、余裕があるうちにあらかじめ話し合っておくのがいいと思います」(佐々木先生)
ご家族の今後について選択を迫られたときに、「今はこの状況だから、こういう治療ができます」と勧める医師を振り切って、「治療しない」という選択を選ぶことはとても勇気がいります。 ですが、「治る可能性があるなら」と、本当は病院に行きたくなかったご家族を無理やり引っ張っていき、最期は延命治療になってしまった、というのも後悔が残るでしょう。どういった選択なら関わる全員が納得できるのか、それを一緒に考えていくことが大切です。 
「お医者さんに『こういう治療をやりましょう』と言われて、『わかりました』とサインすることがInformed Consent(説明と同意)と思われていますが、実際は、これは『説得と妥協』です。後悔を残すことなく、みんなで意思決定プロセスを共有しようという考え方のことを、Shared Decision Makingと言います」(佐々木先生)
Shared Decision Makingとは、お医者さんも、ケアの専門職も、そしてご本人を含めたご家族も一同に介して、みんなで話し合うことです。ご本人が意思表示できるうちにやるべき、と佐々木先生は言います。
そして、状況が変わるごとに人の気持ちは変わりますので、機会があるごとに話し合うといいでしょう。
「必ずしも医者がそこにいる必要はありません。帰省したタイミングで、『お父さん、ここから先、どんなふうに生きていきたいの?』とか、『人生の最期にやっておかなきゃいけないことはなんなの?』とか、そういうことを話し合うんですね。 『どこまで治療する』とか『最期は老人ホームに行く』とかいう話ではなくて、『どんなふうに生きたいのか』という話をすると、おのずと『どんなケアが必要か』、『どこまで治療するのか』ということが決まると思います。
希望が固まった上で、『だけど、お父さんはこういう病気があるから、理想のためにはこういうリスクがあるよね』、こういう技術的な問題が浮上してきたときに、私たち専門医は関わります。 事前に対話を重ねておけば、ご家族が意思表示をできなくなってしまったときにも、『お父さんなら、こういうときにはこういう選択をするよね』と、自信を持って代理意思決定ができるようになると思います」(佐々木先生)
ご家族と対話を重ねながら、その方の価値観や人生観、優先順位や判断基準を理解して、もしご家族が意思表示できなくなったとしても、当人にとって納得できる代理判断ができる。そういう人たちを増やしていくための対話プロセスのことを、「アドバンスケアプランニング(人生会議)」と言います。 帰省した際など、折を見て人生会議を行っておくことの重要性を、佐々木先生は述べています。
●社会的つながりが失われると、人は死にやすくなる
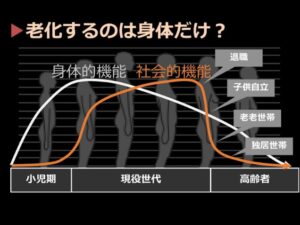
老いについて考えるときに、もう一つ大切なことは、「老化によって失われていくのは身体の機能だけではない」ということです。人間は老化によって、「社会とのつながり」も失っていくと言われています。 「歳をとると、どこかのタイミングで仕事をやめることになりますよね。すると、それまで持っていた『仕事関係のつながり』が一気に失われるわけです。さらに、子どもが自立すると家を出て行きますので、老夫婦だけの世帯が生まれます。この老夫婦の世帯も、どちらかが先に亡くなりますので、最後は高齢独居世帯へと変わります。 このように、ライフステージが進むにつれて、人間はどんどん『社会とのつながり』をなくしていきます。晩年に思うように生きられないというのは、身体が弱っていくことはもちろん、社会的つながりが失われていくせいでもあるんです」(佐々木先生)
社会的つながりを失うことは、生活の質以外にも影響を及ぼします。もっとダイレクトに「つながりがないぶん、人は死にやすくなる」というのです。
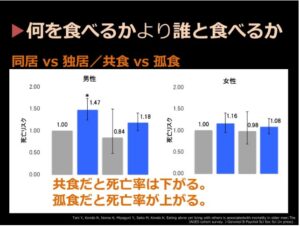
急性心筋梗塞で入院した後期高齢者の半年以内死亡率を見ると、「近くに友人が二人以上いる」と答えた高齢者の半年以内死亡率は約26%ですが、「友人は一人しかいない」と答えた方の死亡率は倍以上、約63%に上がります。さらに、「一人暮らしをしていて、友人は一人もいない」と答えた方の場合は、7割以上が半年以内に亡くなります。これらの死亡率の違いは、居住形態と食形態に理由があるそうです。
「『家族とともに暮らし、家族と一緒にご飯を食べている、幸せなおじいちゃん』の死亡リスクを1としたとき、『一人暮らしかつ一人でご飯を食べているおじいちゃん』の死亡リスクは約2割上昇します。 ですが、『一人暮らしだけども、ときどきは友だちと一緒にご飯を食べている』場合は、家族と食べているおじいちゃんよりも死亡リスクが減少するんです。 そして、最も死亡リスクが高いのは、『家族と暮らしているけど、一人でご飯を食べている』ケースです。例えば、おじいちゃんのことを心配した娘さんが、彼を自分たちの家に連れてきた。でも、娘さんは仕事で忙しいから、おじいちゃんは家で一人、ヘルパーさんが作り置きしてくれたご飯を食べている。こういう状況は、かえって危ないということですね」(佐々木先生)
高齢者の独居世帯であっても、もし地元に一人でも友人がいるのなら、そっとしておいたほうが安全だと言われています。「一人暮らしかどうか」で判断するのではなく、「地域社会につながりがあるかどうか」に注目して危険度を測るといい、と佐々木先生は言いました。 日本の高齢者約8万人を7年追跡調査した研究によると、「生きがいがある」と答えた高齢者の死亡リスクは、生きがいがない高齢者の約半分に低下していたそうです。また、外国で行われた同様の研究によると、「生きがいがある」高齢者の要介護リスクも半減していたと言います。
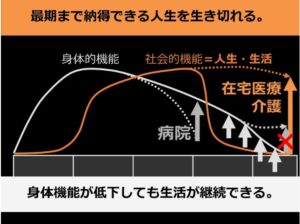
老いとともに人の身体は弱っていき、人生の最後の下り坂になると、もはや病院に行っても元に戻すことはできなくなります。だからこそ、医療やケアでしっかりサポートして、事故や急病が起こらないように、もし起こってしまったとしても、なるべく自宅で過ごせるようにする。それが、病床ではなく、自宅で穏やかな最期を迎えるために必要なことです。
「おじいちゃんおばあちゃん、お父さんお母さんに、最期までその人らしく生きてもらうことが在宅医療や介護の目的です。地域社会や、身近にいるご家族の方、そして、サポートを受けるご本人の価値観や人生観を尊重しながら適度に関わり合い、お互いにそれぞれの人生を納得いく、よい形にしていく。それがケアにおける、大事なミッションの一つだと私は考えています」(佐々木先生)
基調講演の終了後、視聴者からいくつか質問がよせられました。佐々木先生による質疑応答の内容も、要約してご紹介します。
Q1.「高齢者は大量に薬を飲むと転倒しやすくなる」というお話がありましたが、なぜ転倒しやすくなるのですか?
A1.お薬の中でも、降圧剤が転倒リスクを高めると言われています。高齢者は立ちくらみを起こしやすく、立ち上がったときにスッと20くらい血圧が一気に下がってしまうことがあるのですが、治療によって血圧が低かった場合、脳への血流が維持できなくなって転んでしまう危険性が生まれます。また、高齢者の約半分が飲んでいるとされる睡眠導入剤も、寝起きの転倒リスクを高める要因とされています。
Q2.いろいろなリスクがある中で、家族はどう関わっていけば高齢者のQOLを高められるのでしょうか?
A2.まず、「ちょっとヨタヨタしてきたかも。でも、まだまだ元気」という状況になったら、「しっかり食べて、薬は減らしていく」という方向に舵を切っていくことが、健康寿命を延ばす上でも重要だと思います。 次に、「ケアや見守りが必要な状態」に入られたら、ケアラーの皆さんは「一人で抱え込まずに、世にあるサービスをきちんと利用する」ことが大切です。「全て私がケアしなきゃ」ではなくて、あくまでも「家族として、できる範囲の関わり」に留めておきましょう。 日本の介護保険制度は、そもそもご家族を「介護の呪縛」から解放するために作られたものです。一人暮らしの高齢者を対象とした24時間サービスもたくさんあります。使えるサービスはしっかり使って、「良好な家族関係」を維持することをおすすめします。
Q3.在宅医療の重要性は理解できたのですが、現状、地方によってはまだまだ対応できる医師の数が足りていないのではと思います。佐々木先生から見た今の状態と、対応策について教えてください。
A3.都市部を始め、97%ぐらいの方は「在宅医療が身近にある」という状況を提供できていると思います。特に都市部の場合は医師の数も多く、たくさんの選択肢がありますので、認知症を得意とする医師を選んだり、がん治療の専門家を選んだり、ニーズに合わせてチョイスするといいでしょう。 過疎地域に目を向けると、「在宅医療をやってくれる医師が数名しかおらず、選択肢が少ない」こともあります。もし、「このお医者さんは合わないな」と思ったら、「長くかかっている診療所の先生に在宅医療をお願いする」というのも手段の一つだと憶えておいてください。
佐々木先生の基調講演レポートは前編と中編もございます。
⇐ 前編レポートはこちら
【イベントレポート①】在宅医療の最前線『老いのメカニズム』とご家族のリテラシー<前編>
⇐中編レポートはこちら
【イベントレポート③】在宅医療の最前線 『老いのメカニズム』とご家族のリテラシー<後編>
▼ビジネスケアラー経験談はこちら
【イベントレポート④】ビジネスケアラーの「実践サバイバル術」とは<崎山さんのケース>
【イベントレポート⑤】ビジネスケアラーの「実践サバイバル術」とは<大隅さんのケース>
