2022年9月16日、リクシスは、第1回『全国ビジネスケアラー会議』を開催いたしました。本オンラインセミナーは、高齢化の流れが加速する日本社会において、現役世代として働きつつ、同時にご家族の介護にも携わっている「ビジネスケアラー」の方々、そして、その予備軍となる皆様に向けたセミナーです。
イベントの中では、在宅医療のトップランナーであられる専門医による最新の知見や、ビジネスケアラーとして親族の介護と仕事の両立を果たしてきたお二方の生のお声などをいただきました。
<当日のプログラムおよび登壇者>
第一部【基調講演】
「在宅医療の最前線 『老いのメカニズム』とご家族のリテラシー」
講演者:佐々木淳先生(医療法人社団悠翔会理事長・診療部長)
第二部【パネルディスカッション】
「ビジネスケアラーの『実践サバイバル術』とは」
登壇者:崎山文乃氏、大屋奈緒子氏、佐々木淳先生、弊社大隅聖子、木場猛
本記事では、第一部の基調講演の前半部分をダイジェストにてご紹介します。

第一部では、実際に高齢者向けの在宅総合診療を行っている
佐々木淳先生にご登壇いただき、基調講演を開催いたしました。
講演の内容は、「緊急搬送」を始めとした高齢者の医療との関わり方から始まり、人間の老い方、そして、当事者・ケアラーともに「悔いのない最期を迎える」ために必要な考え方について、最新の知見を交えた解説まで広がりました。
講演者プロフィール
佐々木 淳(ささき・じゅん)医療法人社団悠翔会理事長・診療部長

社会福祉法人三井記念病院内科、消化器内科、東京大学医学部付属病院消化器内科等を経て、2006年に最初の在宅療養支援診療所を開設。2008年に医療法人社団悠翔会の理事長に就任。2021年より内閣府規制改革推進会議専門委員に任命される。現在は、日本全国に合計21のクリニックを展開して、約7000名の在宅患者へと24時間対応の在宅総合診療を行っている。
(プロフィール写真提供:幡野広志)
●高齢者の「最後の頼りの綱」としての119番
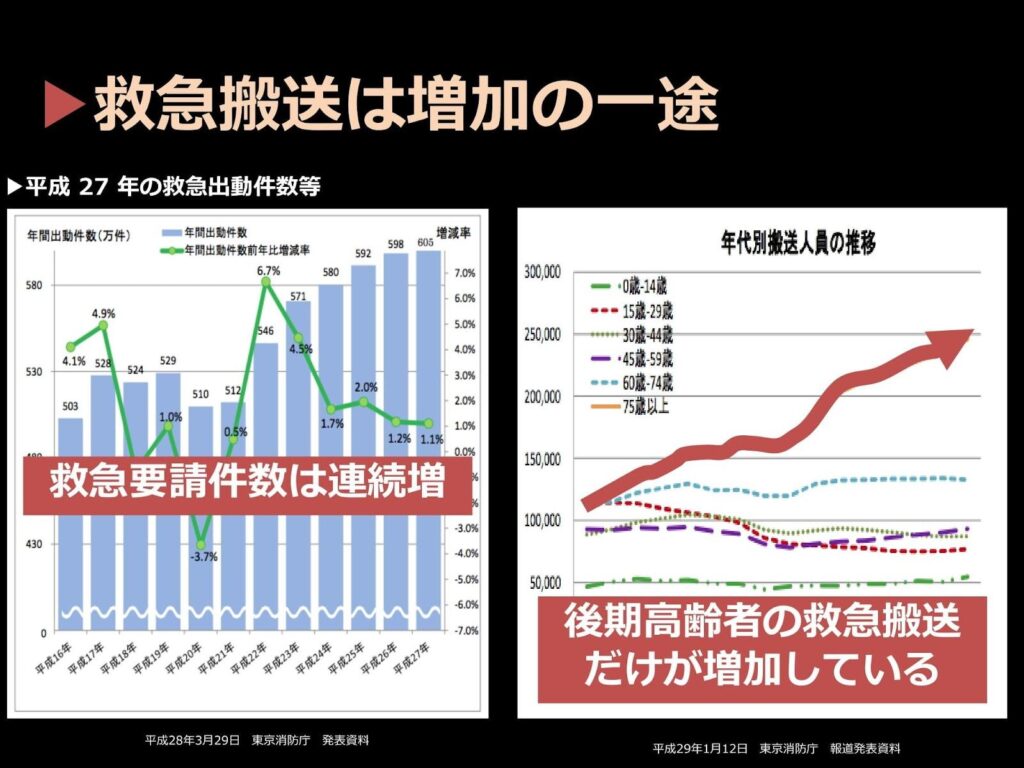
「在宅医療の最前線より」と題した講演の冒頭、佐々木先生がまず示したのは、「東京における緊急搬送」についてのデータでした。
東京都だけで年間80万人が救急車で病院に運ばれる中、その大半を占めているのは、実は「75歳以上の後期高齢者」であると佐々木先生は言います。
今も増え続ける高齢者の緊急搬送の事例ですが、その実態を調査すると、約55%は「軽症」、約25%は「中等症」。つまりは
「病院に来なくてもよかった人と緊急性はなかった人」が8割近くを占めていたとのことです。
「搬送される高齢者の重症度を見てみますと、軽症と中等症はすごく増えているけれども、ここ30年、実は重症の搬送例は増加していないんです」(佐々木先生)
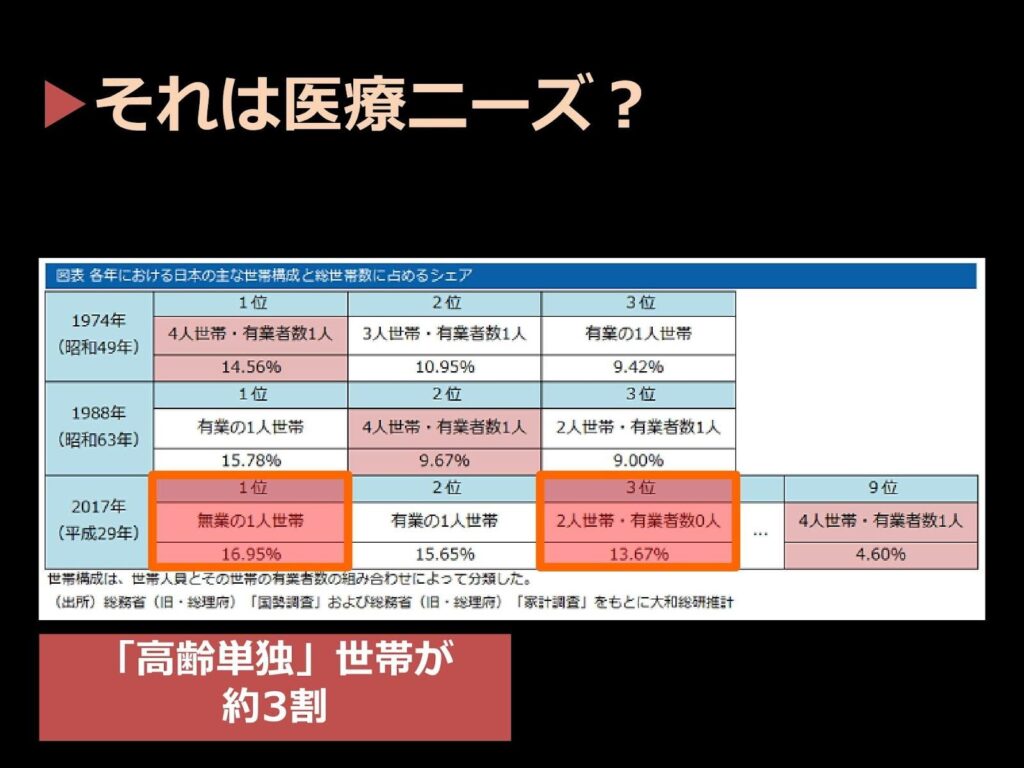
なぜ、軽症や中等症の段階での緊急搬送が増えたのか。
その原因は「世帯構成の変化」にあります。
昭和の後期、俗に団塊ジュニアと呼ばれる世代のころの日本は、人口の多くが「両親と子ども二人」の若い世帯でした。
しかし、出生率の低下によって「両親と子ども一人」の世帯が増え、令和が近づくにつれて、ついには「一人世帯」が人口の上位層に食い込むようになります。
上位を占める一人世帯の中でも、「高齢独居世帯」が全体の約17%、「高齢二人世帯」が約14%を占めており、いわば、「現代日本の世帯のうち、約3割は高齢者のみで構成されている」と言えます。
「高齢者のみの世帯状況ですと、支える仕組みが必要になります。周りから十分なサポートを受けられないご高齢の方々が仕方なく頼る先が119番であり、それが近年の緊急搬送数の増加につながっているのだと思います」(佐々木先生)
●「入院したからだいじょうぶ」ではない現実
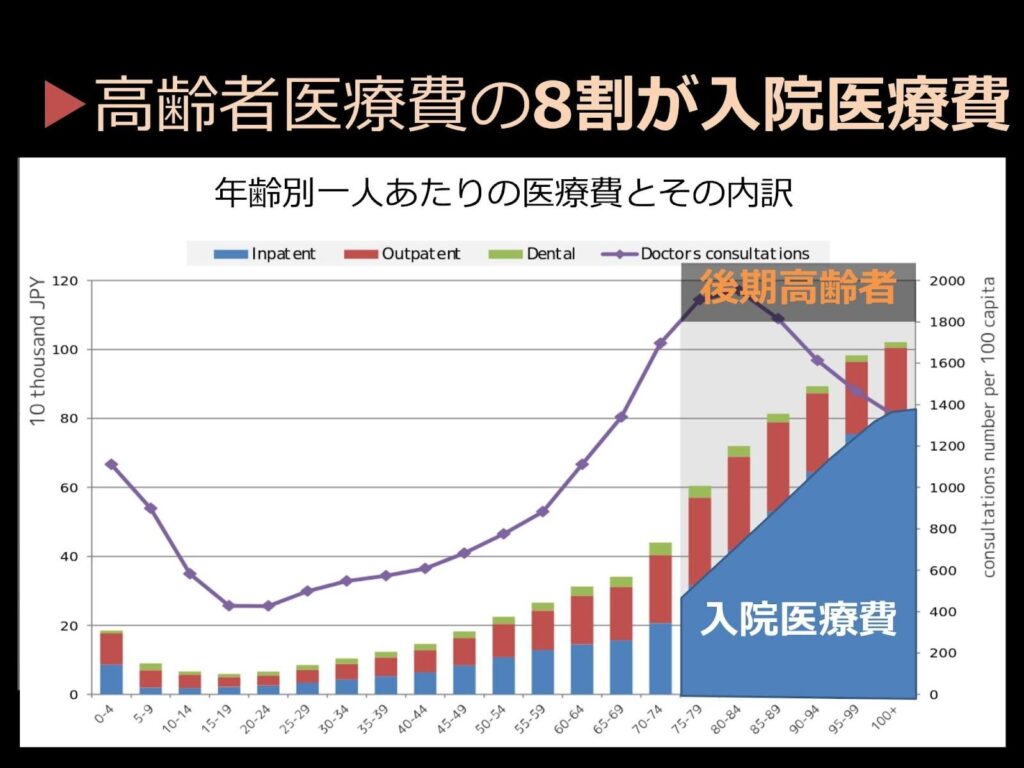
医療における課題は、緊急搬送数の増加だけではありません。
高齢の方の場合、診察を受けたのち、入院することになる方も少なくないのですが、その際にかかる医療費の増加も現代社会では大きく注目されています。
「日本では現在、年間44兆円の医療費がかかっていて、このうち約半分は70歳以上の高齢者によって消費されています。70歳以上の高齢者の何にそんなに医療費がかかっているのかというと、一番大きいのは『入院医療費』なんです」(佐々木先生)
もちろん、人間は加齢によって重い病気にかかりやすくなりますので、脳梗塞や心筋梗塞、がんといった病気で入院治療を受ける方もたくさんいます。ですが、調査結果のグラフを見ると、90、95、100歳と入院医療費は高くなっていました。この年齢層が入院する理由とは一体なんなのか。佐々木先生が調べた結果、それは「肺炎と骨折」だったそうです。
「肺炎と骨折は高齢者の多くが経験する入院理由ですが、入院したからといって、全ての方がもとの日常生活に復帰できるわけではありません。肺炎の場合は約3割が入院中に亡くなられますし、退院できた方も、要介護度が平均して1.7ほど悪化します。骨折の場合も、1割弱の方が合併症で入院中に亡くなり、退院できた方でも、平均して1.5ほど要介護度が悪化するんです」(佐々木先生)
要介護度は5段階、要支援は2段階。「完全に自立して生活できる状態」から「寝たきり、または認知症の状態」まで7つの階段があるわけですが、肺炎や骨折で入院するたびに、この階段を登る可能性が出てくると言います。
また、入院時にはまとまったお金が必要になることも見逃せないファクターです。「高額療養費制度」を利用すれば、個人の医療費負担はかなり軽減できるものの、実際に社会全体で負担している医療費の額で考えると、なかなか軽視できるものではないでしょう。
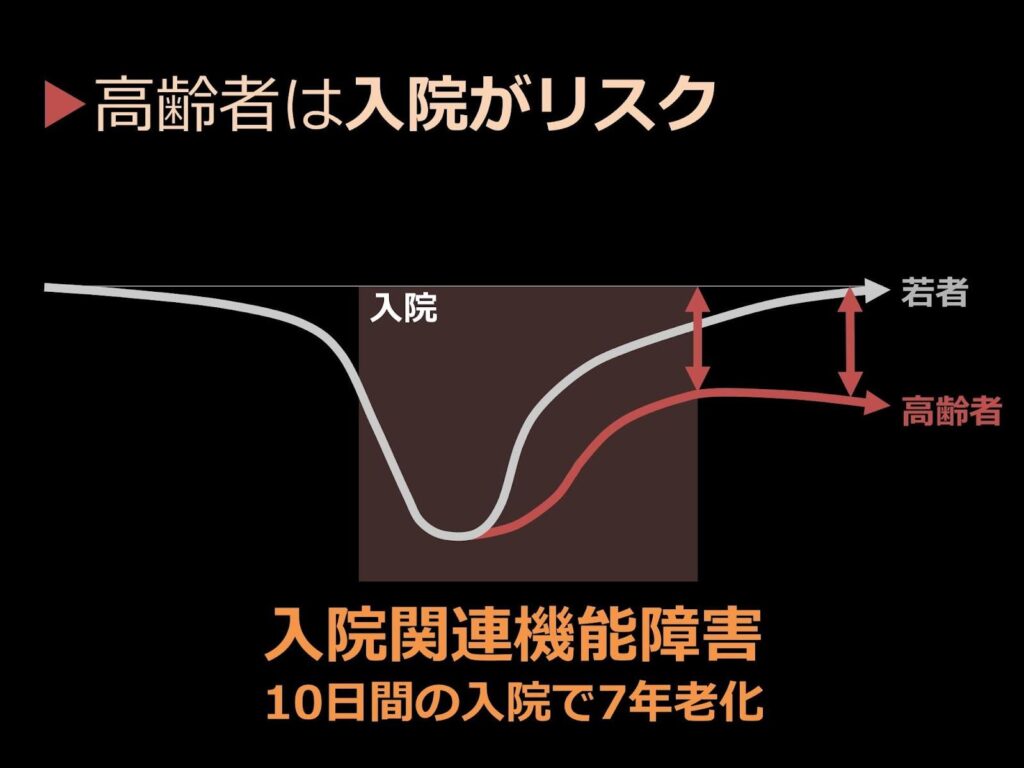
「高齢者は入院そのものがリスク、ということを知っておいてください。 人は、『このままじゃ危ない』というときに入院して、『ここまで来ればだいじょうぶだ』というときに退院します。つまり、退院したときは全快ではないわけです。退院後に全快まで戻るかどうかは、あくまでも患者さんの体力しだいなんですね」(佐々木先生)
人間は加齢に伴って体力も回復力も落ちていきます。したがって、高齢者だと入院期間自体も長くなりますし、退院後にすみやかに全快できるかというと、難しいこともあります。
入院による身体機能や認知機能の低下のことを「入院関連機能障害」と呼び、これは年齢に関係なく大なり小なり起こることなのですが、高齢者の場合は「元気な人でも、10日間入院すると7年ぶん、骨と筋肉の健康が失われる」と言われています。
●「望まない最期」を減らすために、在宅医療は存在する
高齢者と入院の関係を説明したのち、佐々木先生の話は、「生まれてから老衰へと向かう、人の一生」に入りました。
「私たちのほとんどは、人生のどこかで大きな病気をして、要支援、要介護状態になります。この状態から、なめらかに老衰を迎えるわけではありません。いろんな事故やいろんな病気を経験し、その都度、入退院を繰り返しながら、階段状に身体の機能が低下して、最終的には寝たきりになります。『何かあったら病院へ』ということを考えていると、どうしても、こういう経過をたどってしまいがちです。大事なのは、『何か』が起こらないように、日頃からケアをしていくことなんです」(佐々木先生)
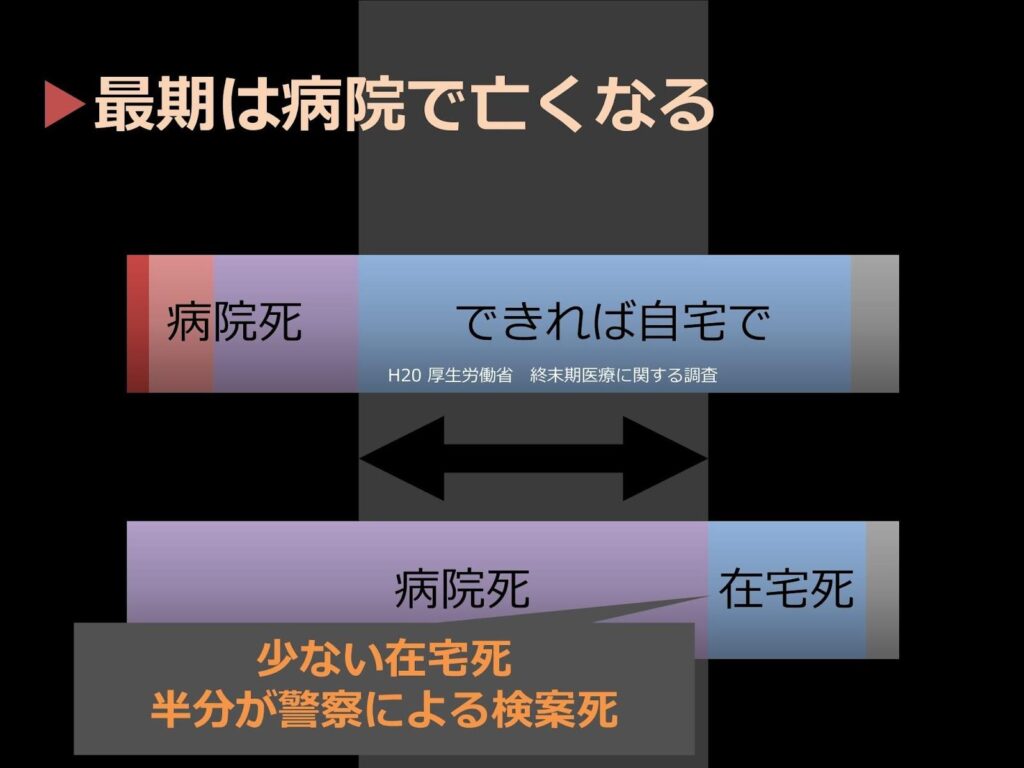
歳をとるに連れて入院頻度が上がるということは、「病院で最期を迎える」可能性も高まるということを意味しています。
事実、現代日本では、「自宅で最期を迎える方は全体の約2割しかいない」というデータがあると言います。
「自宅で亡くなる2割の方ですら、看取りを受けた方はその半分に過ぎないんですね。『最期は自宅で安らかに』と希望する方は多いのですが、現代の日本ではそれは1割程度の幸運なケースだと言わざるを得ません」(佐々木先生)

大半の方が病院のベッドにて最期を迎える中、受け入れ先である病院のキャパシティも限界を迎えつつあります。
そして、ほとんどの人はそういった死に方を望んではいません。そうした「望まない最期」を減らすために、在宅医療と介護は存在します。
日頃からの継続的なケアを通じて健康管理を行い、急変による孤独死をなくす。急変したとしても、自宅で24時間対応ができれば、入院せずにすむのではないか。
それが、佐々木先生が陣頭に立って日々行っている、在宅医療の目的です。
「なるべく急変せず、なるべく緊急搬送されず、なるべく入院しないですめば、身体へのダメージを大きく減らすことができます。そうすれば、最期までご自宅で過ごすことができるんじゃないかと考えています」(佐々木先生)
在宅医療は、患者の病気を自宅で治療するためのものではありません。
治らない病気や障がいがあったとしても、最期まで、その人らしく、個人の価値観を尊重しながら、納得できる人生を送ってもらうためのサポートが在宅医療の役割である、と先生は結びました。
●救急車や病院に負けないレベルの在宅医療

在宅医療は患者の自宅に通って医療行為を行うものですが、やはり、誰でも「緊急時の対応」が気になるところだと思います。
例えば、日本の救急車は平均して5分以内に到着しますが、在宅医療の場合はどうなのでしょうか。先生いわく、「在宅医療の往診は救急医療と比べても迅速性において遜色がない」とのことです。
「確かに救急車は呼んで5分で来てくれますが、そこから受け入れ先の病院を探さなければなりません。在宅医は自分たちの車で向かいますので、救急車よりは時間がかかりますが、それでも、コールから平均で約40分あれば患者さんの家に到着できます。
これは実はですね、救急車を呼んで病院に行って診察を受けるまでの所要時間よりも、ちょっとだけ短いんです」(佐々木先生)
近年の在宅医療は、機器の充実によって、治療の質という面でも救急医療に負けないレベルになってきました。
例えば、スマホにつなげて使う、携帯式の腹部超音波検査機器「プローベ」というものがあります。佐々木先生の事例では、腹痛で救急車を呼ぼうとした患者さんにこの機器でエコー検査をして、「薬の副作用による尿閉が原因だった」と突き止めました。
そういった、今までは病院の設備でしか行えなかったような専門的な検査も、在宅にて行えるようになってきています。俗に言う「急変」の9割近くは、自宅で診断できるそうです。
「現在では、自宅で肺炎の治療もできれば、輸血もできるし、
がんの緩和医療もできます。こういった治療を自宅で受けることで、入院する必要がなくなることは大きいですね」(佐々木先生)

実際に、先生の患者さんたちは、在宅医療を受ける前は年間平均40日の入院日数があったのですが、在宅医療を受けるようになってからは、年間11日まで大きく減少したそうです。このように、在宅医療を選択することで、患者さんの生活の質はもちろん、医療費負担も減らすことができます。
また、患者さんの家を訪問できるのは、医師だけではありません。看護師や歯科医師、管理栄養士といった、各種ケアの専門家も訪問します。不必要な入院を避けて、できるだけ、毎日をその人らしく生き生きと楽しく過ごせるように、在宅医療のサポートは手厚くなってきています。
日本は、7割の方が病院で最期を迎える国であり、これは世界的に見てもほとんど類を見ない高さです。例えば、オランダやスウェーデンでは、病院で亡くなる方の割合は3~4割だと言われています。残りの多くの方は、自宅や老人ホームで最期を迎えているそうです。
しかし、日本にあっても、在宅医療や在宅介護をきちんと利用することで、自宅や施設で最期まで過ごすことが可能になります。
日本の在宅医療、介護保険の仕組みは世界の中でも最も充実しており、この仕組みをきちんと活用することができれば、日本でも、世界の福祉先進国のように、「豊かな人生の最終段階」を送ることは必ずできる、と佐々木先生は述べました。
佐々木先生の基調講演レポートは、<中編>に続きます。
▼同イベントでの基調講演レポート続編はこちら
【イベントレポート②】在宅医療の最前線『老いのメカニズム』とご家族のリテラシー<中編>
【イベントレポート③】在宅医療の最前線『老いのメカニズム』とご家族のリテラシー<後編>
▼ビジネスケアラー経験談はこちら
⇒【イベントレポート④】ビジネスケアラーの「実践サバイバル術」とは<崎山さんのケース>
⇒【イベントレポート⑤】ビジネスケアラーの「実践サバイバル術」とは<大隅さんのケース>
